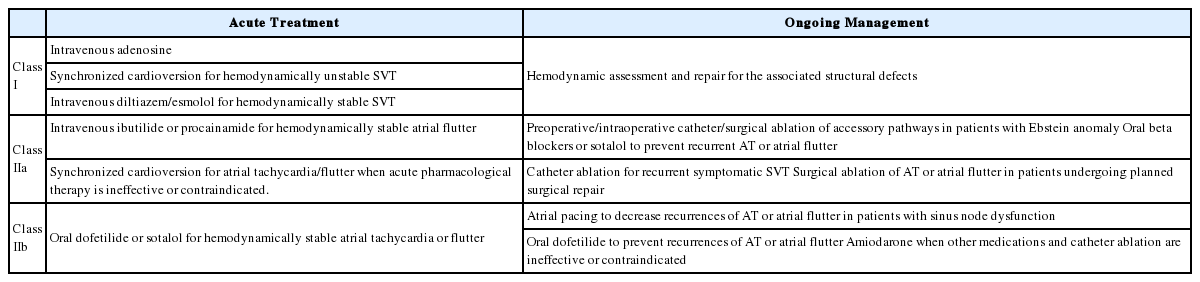
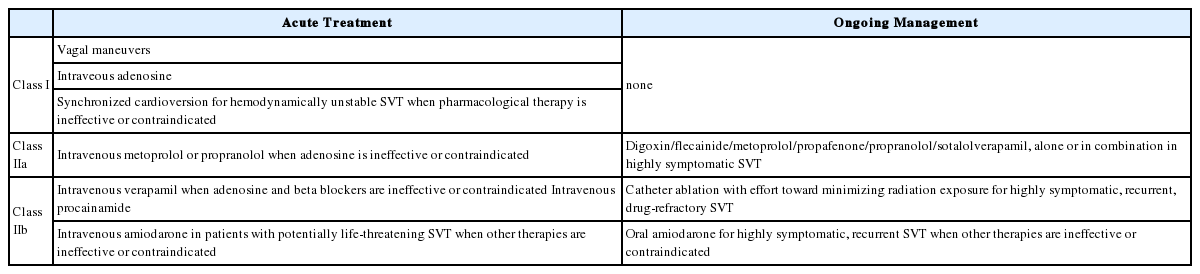
References
1. . Garson A Jr., Gillette PC. Electrophysiologic studies of supraventricular tachycardia in children. I. Clinical-electrophysiologic correlations. Am Heart J 1981;102:233–250.
2. . Ko JK, Deal BJ, Strasburger JF, Benson DW Jr. Supraventricular tachycardia mechanisms and their age distribution in pediatric patients. Am J Cardiol 1992;69:1028–1032.
3. . Garson A Jr., Gillette PC, McNamara DG. Supraventricular tachycardia in children: clinical features, response to treatment, and long-term follow-up in 217 patients. J Pediatr 1981;98:875–882.
4. . Cain N, Irving C, Webber S, Beerman L, Arora G. Natural history of Wolff-Parkinson-White syndrome diagnosed in childhood. Am J Cardiol 2013;112:961–965.
5. . Klein GJ, Bashore TM, Sellers TD, Pritchett EL, Smith WM, Gallagher JJ. Ventricular fibrillation in the Wolff-Parkinson-White syndrome. N Engl J Med 1979;301:1080–1085.
6. . Di Mambro C, Russo MS, Righi D, Placidi S, Palmieri R, Silvetti MS, Gimigliano F, Prosperi M, Drago F. Ventricular pre-excitation: symptomatic and asymptomatic children have the same potential risk of sudden cardiac death. Europace 2015;17:617–621.
7. . Dixon J, Foster K, Wyllie J, Wren C. Guidelines and adenosine dosing in supraventricular tachycardia. Arch Dis Child 2005;90:1190–1191.
8. . Deal BJ, Keane JF, Gillette PC, Garson A Jr. Wolff-Parkinson-White syndrome and supraventricular tachycardia during infancy: management and follow-up. J Am Coll Cardiol 1985;5:130–135.
9. . Fish FA, Gillette PC, Benson DW Jr. Proarrhythmia, cardiac arrest and death in young patients receiving encainide and flecainide. The Pediatric Electrophysiology Group. J Am Coll Cardiol 1991;18:356–365.
10. . Buddhe S, Singh H, Du W, Karpawich PP. Radiofrequency and cryoablation therapies for supraventricular arrhythmias in the young: five-year review of efficacies. Pacing Clin Electrophysiol 2012;35:711–717.
11. . Kugler JD, Danford DA, Deal BJ, Gillette PC, Perry JC, Silka MJ, Van Hare GF, Walsh EP. Radiofrequency catheter ablation for tachyarrhythmias in children and adolescents. The Pediatric Electrophysiology Society. N Engl J Med 1994;330:1481–1487.
12. . van Engelen AD, Weijtens O, Brenner JI, Kleinman CS, Copel JA, Stoutenbeek P, Meijboom EJ. Management outcome and follow-up of fetal tachycardia. J Am Coll Cardiol 1994;24:1371–1375.
13. . Jaeggi ET, Carvalho JS, De Groot E, Api O, Clur SA, Rammeloo L, McCrindle BW, Ryan G, Manlhiot C, Blom NA. Comparison of transplacental treatment of fetal supraventricular tachyarrhythmias with digoxin, flecainide, and sotalol: results of a nonrandomized multicenter study. Circulation 2011;124:1747–1754.
14. . Strasburger JF, Cuneo BF, Michon MM, Gotteiner NL, Deal BJ, McGregor SN, Oudijk MA, Meijboom EJ, Feinkind L, Hussey M, Parilla BV. Amiodarone therapy for drug-refractory fetal tachycardia. Circulation 2004;109:375–379.
15. . Bouchardy J, Therrien J, Pilote L, Ionescu-Ittu R, Martucci G, Bottega N, Marelli AJ. Atrial arrhythmias in adults with congenital heart disease. Circulation 2009;120:1679–1686.
16. . Akar JG, Kok LC, Haines DE, DiMarco JP, Mounsey JP. Coexistence of type I atrial flutter and intra-atrial reentrant tachycardia in patients with surgically corrected congenital heart disease. J Am Coll Cardiol 2001;38:377–384.
17. . Collins KK, Love BA, Walsh EP, Saul JP, Epstein MR, Triedman JK. Location of acutely successful radiofrequency catheter ablation of intraatrial reentrant tachycardia in patients with congenital heart disease. Am J Cardiol 2000;86:969–974.
18. . Page RL, Joglar JA, Caldwell MA, Calkins H, Conti JB, Deal BJ, Estes NA 3rd, Field ME, Goldberger ZD, Hammill SC, Indik JH, Lindsay BD, Olshansky B, Russo AM, Shen WK, Tracy CM, Al-Khatib SM. 2015 ACC/AHA/HRS guideline for the management of adult patients with supraventricular tachycardia: a report of the American College of Cardiology/American Heart Association task force on clinical practice guidelines and the Heart Rhythm Society. J Am Coll Cardiol 2016;67:e27–e115.
19. . Hardhammar PA, van Beusekom HM, Emanuelsson HU, Hofma SH, Albertsson PA, Verdouw PD, Boersma E, Serruys PW, van der Giessen WJ. Reduction in thrombotic events with heparin-coated Palmaz-Schatz stents in normal porcine coronary arteries. Circulation 1996;93:423–430.
20. . Triedman JK, Saul JP, Weindling SN, Walsh EP. Radiofrequency ablation of intra-atrial reentrant tachycardia after surgical palliation of congenital heart disease. Circulation 1995;91:707–714.
21. . Teh AW, Medi C, Lee G, Rosso R, Sparks PB, Morton JB, Kistler PM, Halloran K, Vohra JK, Kalman JM. Long-term outcome following ablation of atrial flutter occurring late after atrial septal defect repair. Pacing Clin Electrophysiol 2011;34:431–435.
22. . diMarco JP, Sellers TD, Lerman BB, Greenberg ML, Berne RM, Belardinelli L. Diagnostic and therapeutic use of adenosine in patients with supraventricular tachyarrhythmias. J Am Coll Cardiol 1985;6:417–425.
23. . Ammash NM, Phillips SD, Hodge DO, Connolly HM, Grogan MA, Friedman PA, Warnes CA, Asirvatham SJ. Outcome of direct current cardioversion for atrial arrhythmias in adults with congenital heart disease. Int J Cardiol 2012;154:270–274.
24. . Pass RH, Liberman L, Al-Fayaddh M, Flynn P, Hordof AJ. Continuous intravenous diltiazem infusion for short-term ventricular rate control in children. Am J Cardiol 2000;86:559–562.
A559.
25. . Olshansky B, Okumura K, Hess PG, Henthorn RW, Waldo AL. Use of procainamide with rapid atrial pacing for successful conversion of atrial flutter to sinus rhythm. J Am Coll Cardiol 1988;11:359–364.
26. . Rao SO, Boramanand NK, Burton DA, Perry JC. Atrial tachycardias in young adults and adolescents with congenital heart disease: conversion using single dose oral sotalol. Int J Cardiol 2009;136:253–257.
27. . Ghali WA, Wasil BI, Brant R, Exner DV, Cornuz J. Atrial flutter and the risk of thromboembolism: a systematic review and meta-analysis. Am J med 2005;118:101–107.
28. . Warnes CA, Williams RG, Bashore TM, Child JS, Connolly HM, Dearani JA, del Nido P, Fasules JW, Graham TP Jr, Hijazi ZM, Hunt SA, King ME, Landzberg MJ, Miner PD, Radford MJ, Walsh EP, Webb GD, Smith SC Jr, Jacobs AK, Adams CD, Anderson JL, Antman EM, Buller CE, Creager MA, Ettinger SM, Halperin JL, Hunt SA, Krumholz HM, Kushner FG, Lytle BW, Nishimura RA, Page RL, Riegel B, Tarkington LG, Yancy CW, ; American College of Cardiology; American Heart Association task force on practice guidelines (writing committee to develop guidelines on the management of adults with congenital heart disease); American Society of Echocardiography; Heart Rhythm Society; International Society for Adult Congenital Heart Disease; Society for Cardiovascular Angiography and Interventions; Society of Thoracic Surgeons. ACC/AHA 2008 guidelines for the management of adults with congenital heart disease: a report of the American College of Cardiology/American Heart Association task force on practice guidelines (writing committee to develop guidelines on the management of adults with congenital heart disease). Developed in collaboration with the American Society of Echocardiography, Heart Rhythm Society, International Society for adult congenital heart disease, Society for cardiovascular angiography and interventions, and Society of Thoracic Surgeons. J Am Coll Cardiol 2008;52:e143–e263.
29. . Khairy P, Van Hare GF, Balaji S, Berul CI, Cecchin F, Cohen MI, Daniels CJ, Deal BJ, Dearani JA, Groot Nd, Dubin AM, Harris L, Janousek J, Kanter RJ, Karpawich PP, Perry JC, Seslar SP, Shah MJ, Silka MJ, Triedman JK, Walsh EP, Warnes CA. PACES/HRS Expert Consensus Statement on the Recognition and Management of Arrhythmias in Adult Congenital Heart Disease: developed in partnership between the Pediatric and Congenital Electrophysiology Society (PACES) and the Heart Rhythm Society (HRS). Endorsed by the governing bodies of PACES, HRS, the American College of Cardiology (ACC), the American Heart Association (AHA), the European Heart Rhythm Association (EHRA), the Canadian Heart Rhythm Society (CHRS), and the International Society for Adult Congenital Heart Disease (ISACHD). Heart Rhythm 2014;11:e102–e165.
30. . Huang CJ, Chiu IS, Lin FY, Chen WJ, Lin JL, Lo HM, Wu MH, Chu SH. Role of electrophysiological studies and arrhythmia intervention in repairing Ebstein's anomaly. Thorac Cardiovasc Surg 2000;48:347–350.
31. . Wasmer K, Kobe J, Dechering DG, Bittner A, Mönnig G, Milberg P, Baumgartner H, Breithardt G, Eckardt L. Isthmus-dependent right atrial flutter as the leading cause of atrial tachycardias after surgical atrial septal defect repair. Int J Cardiol 2013;168:2447–2452.
32. . Koyak Z, Kroon B, de Groot JR, Wagenaar LJ, van Dijk AP, Mulder BA, Van Gelder IC, Post MC, Mulder BJ, Bouma BJ. Efficacy of antiarrhythmic drugs in adults with congenital heart disease and supraventricular tachycardias. Am J Cardiol 2013;112:1461–1467.
33. . Shotan A, Ostrzega E, Mehra A, Johnson JV, Elkayam U. Incidence of arrhythmias in normal pregnancy and relation to palpitations, dizziness, and syncope. Am J Cardiol 1997;79:1061–1064.
34. . Tawam M, Levine J, Mendelson M, Goldberger J, Dyer A, Kadish A. Effect of pregnancy on paroxysmal supraventricular tachycardia. Am J Cardiol 1993;72:838–840.
35. . Silversides CK, Harris L, Haberer K, Sermer M, Colman JM, Siu SC. Recurrence rates of arrhythmias during pregnancy in women with previous tachyarrhythmia and impact on fetal and neonatal outcomes. Am J Cardiol 2006;97:1206–1212.
36. . Wen ZC, Chen SA, Tai CT, Chiang CE, Chiou CW, Chang MS. Electrophysiological mechanisms and determinants of vagal maneuvers for termination of paroxysmal supraventricular tachycardia. Circulation 1998;98:2716–2723.
37. . Ghosh N, Luk A, Derzko C, Dorian P, Chow CM. The acute treatment of maternal supraventricular tachycardias during pregnancy: a review of the literature. J Obstet Gynaecol Can 2011;33:17–23.
38. . Qasqas SA, McPherson C, Frishman WH, Elkayam U. Cardiovascular pharmacotherapeutic considerations during pregnancy and lactation. Cardiol Rev 2004;12:240–261.
39. . Szumowski L, Szufladowicz E, Orczykowski M, Bodalski R, Derejko P, Przybylski A, Urbanek P, Kuśmierczyk M, Koźluk E, Sacher F, Sanders P, Dangel J, Haissaguerre M, Walczak F. Ablation of severe drug-resistant tachyarrhythmia during pregnancy. J Cardiovasc Electrophysiol 2010;21:877–882.